「みぞおちが痛いから胃カメラをしなきゃ」とおっしゃる患者さんは多いのですが、ぜひ胃以外の病気も考えてあげてください。
“沈黙の臓器”である肝臓と深い領域である胆のう・膵臓は問題が生じていても自覚症状の現れないことが多くて見過ごされやすい病気が多い部位です。
肝臓に関しては肝がんの最大の原因であったウイルス性肝炎は2000年以降に革新的治療が行われるようになりコントロール可能な疾患となりました。代わりに生活習慣の変化による脂肪肝(NAFLD、NASH)による肝硬変、肝がんが問題になっています。
胆のう・膵臓に関しては、特に膵がんの罹患率が急激に上昇しているにもかかわらず、病気の進行に比べて症状が出にくいことも相まって、定期的な検査が望まれる臓器です。
普段から定期的な検査を受け、何らかの病気が発見されたら、適切な治療を受けることが大切です。
主な疾患と特徴
脂肪肝
肝臓に脂肪が溜まりすぎた状態です。簡単にいうと「フォアグラ」状態です。
脂肪肝は、お酒が関係する「アルコール性脂肪肝」とお酒とは関係しない「非アルコール性脂肪肝」の2つに分類されます。脂肪肝は無症状であり、特に「非アルコール性脂肪肝」は肝臓の数値が上がるだけの軽い病気と以前は考えられてきましたが、一部の人は肝硬変、肝がんになってしまう怖い病気であることがわかっています。健康診断で脂肪肝が発見されても放置されている方が多く、問題となっています。専門医に相談していただき、しっかり診断、適切な治療を行うようにしてください。
非アルコール性脂肪肝(NAFLD=NAFL+NASH)
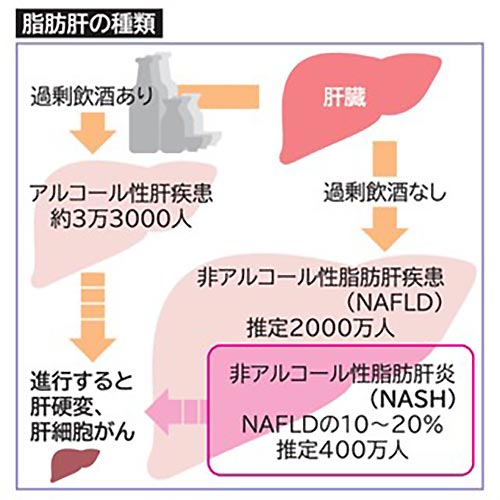
お酒をたくさん飲まない方の脂肪肝を非アルコール性脂肪性肝疾患(NAFLD:ナッフルドフルド)といわれます。「非アルコール性」とはいえ、一滴もお酒を飲まない方だけでなく、1日あたりの飲酒量が純エタノール量で男性30g未満、女性は20g未満の方も含みます。
食事から摂った糖質、脂肪は腸で吸収されますが、摂取エネルギー>消費エネルギーになると、余ったエネルギーが脂肪として肝臓に蓄えらえます。これが脂肪肝の正体です。うち80-90%は長期間病気が進行しないタイプ(NAFL)ですが、10-20%は非アルコール性脂肪肝炎(NASH/ナッシュ)といわれる肝硬変、肝がんに進行するタイプです。
脂肪肝は推定2000万人の患者さんがいると考えられています。人間ドックに受診された方の男性で40%、女性で20%が脂肪肝と報告されおり非常に頻度が多い病気です。
非アルコール性脂肪肝炎(NASH)
非アルコール性脂肪肝のうち、徐々に進行するものを非アルコール性脂肪肝炎(NASH)といいます。10年で10-20%が肝硬変になり、年率数%で肝がんを発生します。問題なのは、①NAFLDのうちNASHになる方がわからないこと、②無症状のまま進行してしまう 事です。
アルコール性脂肪肝
アルコールを大量に長期間飲み続けることで起こります。過剰の飲酒(1日に純エタノール量で60g以上)を続けるとアルコール性脂肪性肝炎を起こし、肝硬変、肝がんに進行します。ただし、女性ではこれ以下の飲酒でも進行することがあります。
症状
ほとんどありません。たたし、肝硬変、肝がんに進行すると黄疸、全身の痒み、腹水による腹部の腫れがあります。
診断、検査
問診
飲酒歴、体重変化、メタボリックシンドロームの有無、ウイルス性肝炎の既往などが無いか、服薬内容の確認など詳しくお伺いします。
検査
血液検査
他の病気が無いことを確認します。肝炎ウイルス(B型肝炎、C型肝炎など)、甲状腺機能、自己免疫性肝炎、原発性胆汁性胆管炎などの除外。
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では通常の肝臓に比べ脂肪肝では白く見えます。肝腎コントラストといい、腎臓と比較すると肝臓が白っぽく見えることが特徴的です。
その他、腹部CT検査、腹部MRI検査、超音波エラストグラフィー検査などがあります。NASHの最終診断は肝生検(皮膚から肝臓の一部を針で採取する検査)でしかできません。肝生検は入院が必要になるためNASHが疑われる場合には近隣の基幹病院へご紹介いたします。
治療
基本的にはお薬はなく、生活習慣の改善です。低エネルギーで栄養バランスの良い食事を心がけ、適度な運動を取り入れます。
アルコールが原因の場合は禁酒が第一となります。
薬物療法は抗酸化作用を持つビタミンEが肝臓の脂肪化を有意に改善するという論文もありますが、日本では保険適応ではありません。
患者さんに一言
脂肪肝の最も怖いところは、どの患者さんが脂肪肝、肝がんに進行していくのか見極めができないことです。逆に誰にでも進行する可能性があるということですから、単に脂肪肝だからと安心せず、少なくとも年1-2回の経過観察をしましょう。
ウイルス性肝炎(B型慢性肝炎、C型慢性肝炎)
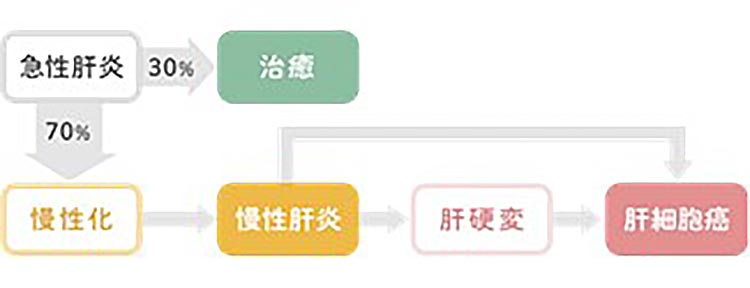
ウイルス性肝炎とは、肝臓がウイルスに感染することによって炎症が起こる病気です。肝炎を起こすウイルスにはA,B,C,D,Eの5種類がありますが、B型とC型肝炎ウイルスが慢性肝炎を引き起こす主な原因です。A、E型肝炎は急性肝炎が中心で、D型はB型肝炎との合併でしか起こりません。
慢性肝炎は何十年単位で徐々に進行する病気であり、やがて肝硬変、肝がんを起こします。B型慢性肝炎、C型慢性肝炎は近年抗ウイルス薬の急速な進化により良好なコントロールが可能な病気となっています。ただ、ほとんど症状がないため、気づいた時には非常に進行している場合もあります。まず診断することが重要なため検診などで肝臓の数値の異常があったときはもちろんのこと、ウイルス性肝炎自体の検査が可能であれば一度は行ってください。
B型慢性肝炎
B型肝炎ウイルスは急性肝炎、慢性肝炎の両方を起こします。慢性肝炎は3歳までに感染した場合がほとんどでしたが、近年では成人してから急性肝炎を引き起こしたウイルスが慢性化するケースも見られるようになっています。厚生労働省のデータではB型慢性肝炎の患者さんは15万人、肝硬変、肝がんの患者さんは4万人と推定されています。
感染経路
垂直感染(母子感染)
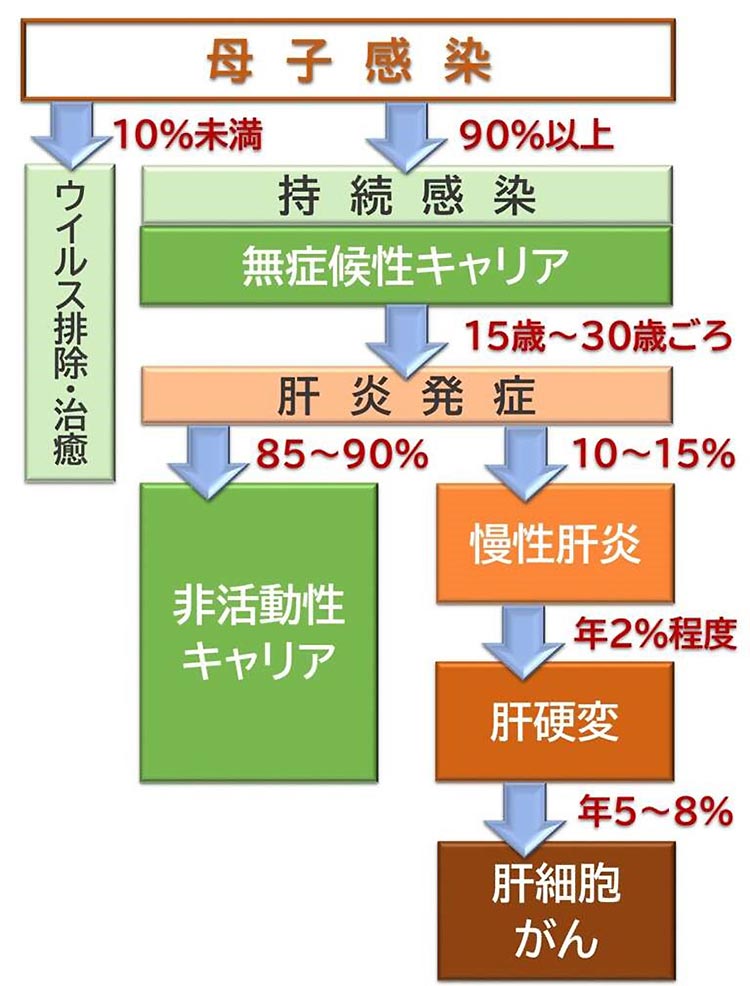
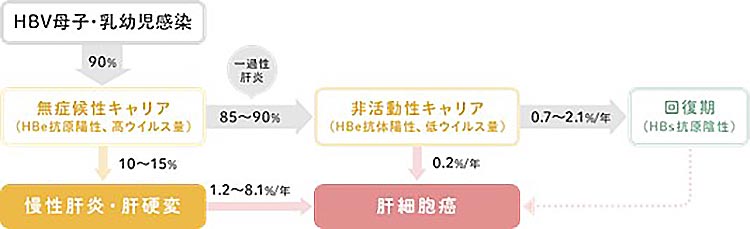
お母様がB型肝炎ウイルスに感染している場合、産道で血液を介して赤ちゃんに感染します。お母様のB型肝炎ウイルスの量、質(HBe抗原の有無)で感染率は変わりますが、感染したお子さんは症状や採血でも肝障害もない「無症候性キャリア」となります。思春期頃から肝炎を起こすようになり、85-90%は体にウイルスは持っているものの肝臓の炎症は落ちついている「非活動性キャリア」となりますが、10-15%は慢性肝炎になります。その後、肝硬変、肝がんに進行します。
※「無症候性キャリア」、「非活動性キャリア」ともに、肝臓の炎症は落ち着いていますが、体の中にはウイルスは住み着いており、①他の方に感染する可能性がある、②急に肝炎を起こすことがある、③肝細胞がんが発生することがある などのリスクがあり、定期検査が必須です。
水平感染
性交渉や非衛生的な環境でのピアスの穴あけ、刺青などで感染します。以前は注射器の使い回し、針刺し事故などでの感染する事もありましたが、現在はワクチンの接種、医療管渠の整備、献血の血液に対する適切な検査などでほとんど起こらなくなっています。
成人以降、B型肝炎ウイルスに感染した場合には急性肝炎後治癒することが多かったのですが、慢性肝炎化するタイプのB型肝炎ウイルスの割合が増加しており、適切な治療、経過観察が必要となっています。
検査
採血 HBsAg(ウイルスの抗原)を確認し、陽性であればHBV-DNA(ウイルスの直接の検査)を行います。肝機能(AST、ALT、γ-GPT)、AFP、PIVKA-IIなど腫瘍マーカーも確認します。
その他、肝細胞がんの有無、肝臓の大きさ、形の確認のため腹部エコー検査、肝ダイナミックCT検査、造影MRI検査などが行われます。
治療
以前は副作用の多いインターフェロン治療が中心でしたが、2000年以降核酸アナログ製剤の開発とともに内服による副作用が少ない薬剤での治療が可能となっています。
しかしながら現在においてもB型慢性肝炎ではウイルスを体から完全に排除することは困難です。このため、内服を続けてウイルスの量を抑えて、肝炎がおこらないようにする長期的な治療がとても重要になります。
患者さんに一言
B型慢性肝炎は2000年以降核酸アナログ製剤の出現以降、治療を継続すればコントロールが可能な病気となりました。しかし、長期の治療が必要なことに加え、キャリアの方からの発がん、抗がん剤、ステロイド治療による急性増悪などの問題も残されています。C型肝炎に比べ専門性の非常に高い疾患です。必ず肝臓専門医を受診してください。また、親族にB型肝炎の方がいらっしゃる方は一度検査をしておくことをお勧めいたします。
C型慢性肝炎
C型肝炎は、感染している人の血液や体液を介してC型肝炎ウイルスに感染することにより起こる肝臓疾患です。B型肝炎ウイルスに比べるとウイルス量の違いもあり感染力は低く日常生活での感染は稀です。C型肝炎ウイルスに感染すると約3割の人は急性肝炎後治癒しますが、約7割の人はC型慢性肝炎となります。慢性化し、長い時間をかけて肝硬変となり、その大部分の人が肝臓がんになると言われています。
厚生労働省のデータではC型慢性肝炎の患者さんは21万人、肝硬変、肝がんの患者さんは9万人と推定されています。
感染経路
水平感染
安全性に欠ける注射手技、不十分な医療器具の殺菌処理、スクリーニング検査をしていない血液や血液製剤の輸血で、日本では現在では感染はほとんど起こっていません。現在は、覚せい剤を打つなど注射器の使い回し、刺青、十分に消毒されていないピアスの穴あけなどが考えられます。性交渉でも感染の可能性はあるものの頻度は低いと言われています。
垂直感染(母子感染)
お母様がC型肝炎ウイルスに感染している場合に考えられます。ただし、B型肝炎に比べると非常に頻度は低いです。
検査
採血 HCVAb(ウイルスの抗体)を確認し、陽性であればHCV-RNA(ウイルスの直接の検査)を行います。肝機能(AST、ALT、γ-GPT)、AFP、PIVKA-IIなど腫瘍マーカーも確認します。
その他、肝細胞がんの有無、肝臓の大きさ、形の確認のため腹部エコー検査、肝ダイナミックCT検査、造影MRI検査などが行われます。
治療
以前は副作用の多いインターフェロン治療が中心でしたが、2014年以降DAA(sirect Acting Antiviral)と言われる内服薬だけの抗ウイルス治療が保険適応となっています。現在の治療法では8-12週間内服を続ければほとんど副作用なく100%に近い患者さんがウイルス排除できるようになっています。
患者さんに一言
C型慢性肝炎は2014年DAA治療が保険適応になったのち非常に高い確率で完治可能か病気となりました。米国では2030年代にはC型肝炎は希少疾患になると予想されています。しかし、治療後の方は肝細胞がんのリスクもあることから完治後も腹部エコー検査など定期的な画像検査を行なってください。
肝機能検査値の異常により要指導と判定された方へ
健診、人間ドックなどで肝機能検査値のALT(GPT)値により要経過観察・要指導とされた方は、B型肝炎、C型肝炎が潜んでいる可能性がありますので、放置せずに一度ご相談ください。当院では、画像検査や血液検査による精密検査が可能です。検査により治療が必要になった場合は、患者さんお一人お一人の症状に応じた治療法をご提案いたします。気になることは何でもご相談ください。
A型肝炎
A型肝炎ウイルスにより引き起こされる疾患です。このウイルスは便から排出されますが、これに汚染された食べ物を摂取することによって感染します。ウイルスを持っている調理人の手から食べ物に付着したり、A型肝炎ウイルスが自然に集まった貝を生で食べたりして、うつります。
約1ヶ月の潜伏期間を経て発症し、発熱や倦怠感、黄疸(おうだん)が現れます。多くは数週間の入院で治癒し、後遺症も残りません。症状は気づかないほど軽いケースもありますが、“劇症肝炎”と言って、命にかかわる病態になることもあります。衛生状態が良くなった日本では、自然感染の機会が著しく減少し、60代以下の日本人のほとんどが免疫を持っていません。そのため東南アジアなどの流行地に渡航する際にはワクチン接種を受けるよう、お勧めします。
肝細胞がん
肝がんの分類
肝臓にできるがんは、原発性肝がんと転移性肝がんの二つに分類されます。
原発性肝がん
肝臓にある細胞ががん化したものです。肝細胞からできる「肝細胞癌」と、胆管の細胞からできる「肝内胆管がん」に分けられます。我が国では肝細胞がんが95%とほとんどを占めます。
転移性肝がん
他の臓器でできたがんが転移したものです。
肝細胞がんとは
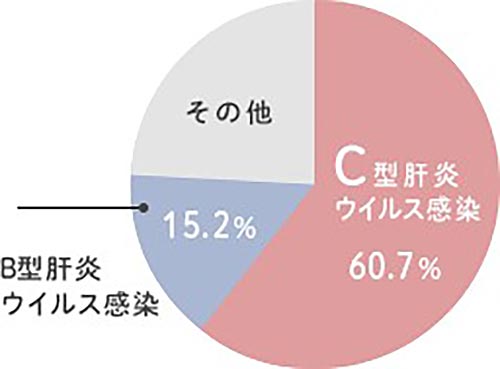
肝細胞がんは健康な肝臓にできることは少なく、ほとんどが慢性肝炎、肝硬変からできます。慢性肝炎の約90%はウイルス性肝炎を原因としており、特にC型肝炎の割合が最大です。しかしながら、最近では公衆衛生の進歩に伴い肝炎ウイルスの感染が稀になったことに加え、B型、C型肝炎の治療が劇的に進化していることからウイルス性肝炎からの肝細胞がんは減少傾向です。一方、生活習慣の変化からメタボリックシンドロームに合併する「非アルコール性脂肪肝」をからの発癌が多くなっています。
- 正常
- 慢性肝炎
- 肝硬変
- 肝がん
症状
ほとんどありません。ただし、がんの血管から出血した場合には強い腹痛があります。肝硬変を合併している場合には黄疸、全身の痒み、腹水による腹部の腫れがあります。
診断、検査
問診
飲酒歴、体重変化、メタボリックシンドロームの有無、ウイルス性肝炎の既往などが無いか、服薬内容の確認など詳しくお伺いします。
検査
血液検査
他の病気が無いことを確認します。肝炎ウイルス(B型肝炎、C型肝炎など)、甲状腺機能、自己免疫性肝炎、原発性胆汁性胆管炎などの除外。
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では通常の肝臓に比べ脂肪肝では白く見えます。肝腎コントラストといい、腎臓と比較すると肝臓が白っぽく見えることが特徴的です。
その他、腹部CT検査、腹部MRI検査、超音波エラストグラフィー検査などがあります。NASHの最終診断は肝生検(皮膚から肝臓の一部を針で採取する検査)でしかできません。肝生検は入院が必要になるためNASHが疑われる場合には近隣の基幹病院へご紹介いたします。
治療
基本的にはお薬はなく、生活習慣の改善です。低エネルギーで栄養バランスの良い食事を心がけ、適度な運動を取り入れます。
アルコールが原因の場合は禁酒が第一となります。
薬物療法は抗酸化作用を持つビタミンEが肝臓の脂肪化を有意に改善するという論文もありますが、日本では保険適応ではありません。
患者さんに一言
抗ウイルス薬の出現によりウイルス性肝炎はほとんどがコントロール可能な病気になりました。しかし、発癌は治療後ゼロになる事はありません。また、患者さんの母数が多い脂肪肝からの肝細胞がんも増えていくと予想されます。採血、腹部エコーなどは欠かさず行ってください。
肝血管腫
肝血管腫とは細い血管がたくさん絡み合いスポンジのように塊になったできものです。人間ドックで見つかる腫瘍の中では最も多いものです。男女比は1:3と男性より女性に多い病気です。
血管腫自体は良性腫瘍でありほとんどの場合は大きくなることはありません。ただし、まれに癌化することがありますから、定期的な経過観察が必要です。また、悪性腫瘍の中には肝血管腫と見分けがつきにくいものもあります。初めて指摘された時には精密検査をおこないしっかり診断をつける必要があります。
症状
基本的に無症状です。ただし、かなり大きくなった場合にはお腹の腫れを感じる場合があります。稀ではありますが、出血をすることもあり、特に腹部への衝撃がないように気をつけてください。また、血小板減少を伴った場合には血が止まりにくくなることもあります。
検査
初めて指摘された方は造影CT、MRIの画像検査、および腫瘍マーカーなど採血で精密検査が必要です。
血液検査
肝機能の異常、炎症などがないかを調べます。
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では白い腫瘍として見えます。繰り返し安全に行えるので経過観察では第一選択の検査です。ただし、カメレオンサイン、disappearing signなど、不明瞭になるケースもあり確認に苦慮する事もあります。
腹部MRI検査
強い磁石と電波を使って体の内部を撮影する方法です。あらゆる角度から体の断面を撮影することができます。CT検査と異なり放射線を使わず、肝血管腫では特に造影剤も不要ですが、長時間狭い場所で、呼吸を止めたりする必要がある検査です。
その他CT検査もありますが、造影剤を使用する必要があるため肝血管腫以外の病気が疑われる際が中心となります。
※必要がある場合には基幹病院へご紹介いたします。
治療
治療の必要がない場合がほとんどです。
痛み、違和感などの腹部症状がある、出血、明らかに増大しているものなどは治療が必要です。治療は手術、カテーテル治療がありますが、カテーテル治療では完全に治療ができないため、根治には腫瘍全体を手術で取り切ってしまう必要があります。
患者さんに一言
肝血管腫はほとんどが良性の病気で悪性化する事はほとんどありません。ただし①初めて指摘された時にはMRIなどの精密検査で他の病気としっかり区別すること、②稀ですが悪性化する可能性があるため少なくとも1年に一度は腹部エコー検査などを行う ことをお勧めします。
膵管内乳頭粘液腫瘍(IPMN)
膵管内乳頭粘液腫瘍とは、膵臓にできるのう胞(液体の溜まり)性病変のうち、膵管の異常細胞から分泌された粘液が溜まっているものをいいます。検診やドックで行われる腹部エコー検査、CT検査などの精度向上のため偶然見つかることが多くなっています。この腫瘍が注目されているのは良性から悪性まで様々な形態があり、一部のものは良性から悪性に変化していくことが知られるようになったためです。IPMNは3つに分類されます。①膵臓の中心を通る太い膵管(主膵管)にできて、主膵管が太くなってしまう「主膵管型IPMN」、②主膵管から枝分かれしている細い膵管にできてのう胞(水たまり)を作る「分枝型IPMN」、③ ①と②の混合「混合型」があります。
症状
通常無症状ですが、急性膵炎を合併することがあります。その際にはみぞおちの痛み、吐き気、嘔吐、発熱などがあります。
検査
膵がんの合併を視野に置いた検査を行います。
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では主膵管の拡張の有無、のう胞の大きさ、内部の結節の有無、膵がんの合併の有無などを確認します。ただし、もともと膵臓がお腹の表面から遠い部分にあるため、脂肪、腸のガスなどにより不明瞭になるケースもあり確認に苦慮する事もあります。
血液検査
炎症、腫瘍マーカーの確認をします
腹部MRI検査(MRCP) IPMNに必須の検査です。強い磁石と電波を使って体の内部を撮影する方法です。CT検査と異なり放射線を使わず、あらゆる角度から体の断面を撮影することができます。IPMNでは通常のMRI画像に加え、MRCPという膵管だけを目立たせた画像を作ります。造影剤も不要で安全な検査ですが、長時間狭い場所で、呼吸を止めたりする必要がある検査です。
超音波内視鏡検査(EUS)
精密検査には必須の検査です。先端にエコー検査ができる機械がついた胃カメラによる検査です。膵臓は体の表面から深い部分にあるため、膵臓に近い胃、十二指腸からエコー検査ができるよう開発されました。いつもの内視鏡より太いですが、鎮静剤を使い苦痛が少ないよう行っていただけます。特定の施設でしか行えない検査であり、専門施設をご紹介いたします。
造影CT検査
放射線と造影剤を使用する検査のためIPMNのうち膵がんの合併が疑われる方、リスクの高い方に検査を行います。
内視鏡的逆行性胆管膵管造影(ERCP)
内視鏡を十二指腸まで進め、膵管に細いチューブ(カテーテル)を入れます。そこから造影剤を入れて放射線で膵管やのう胞の形を確認します。さらに膵臓から出る消化液や、細胞を一部取って細胞の検査を行う事も可能です。
入院が必要な検査のため専門病院をご紹介いたします。
治療
基本的に経過観察ですが、がん化の可能性が高いものは手術となります。
手術適応はガイドラインに則り判断しますが、高度に専門的な知識が必要になります。
- 「主膵管型IPMN」では主膵管内に結節がある、あるいは1cm以上の拡張がある。
- 「分枝型IPMN」ではのう胞が急激に大きくなっている、のう胞が大きい(3cm以上)、の内部に結節(盛り上がっている部分)
以上が見られる場合には切除を行います。
患者さんに一言
膵管内乳頭粘液腫瘍(IPMN)はあまり聞きなれない病気ですが、早期発見が困難な膵がんのうち、がん化する前に診断できる重要な病気です。
腹部エコー検査、採血などに加え、MRI検査(MRCP)、超音波内視鏡検査など基幹病院でしかできない検査も必要ですので、信頼のおける病院と連携をとりながら診療していきます。
膵がん
膵臓にできる悪性腫瘍全般を指しますが、一般的には膵管がんのことをいいます。膵管がんは膵管の細胞から発生し、膵臓にできる腫瘍の8-9割を占めます。膵管がんの罹患数は近年急激に増加しています。早期発見が難しいだけでなく、がん自体が小さい時期から他の臓器への転移をしてしまうため、非常に予後が悪い病気です。膵がんが家族の方にいる、慢性膵炎、糖尿病、膵管内乳頭粘液腫瘍(IPMN)などがリスクとされています。
症状
初期は無症状です。進行すると神経に浸潤するため腹痛、背中の痛み(神経に浸潤するため)、体重減少、黄疸(胆管を圧迫、閉塞するため)、糖尿病の悪化(インスリンの分泌が悪くなる)などがあります。
検査
病気の性質上、早期の対応を行います。
採血検査 腫瘍マーカー(CA19-9、CEAなど)、膵臓の酵素などを調べます。
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では腫瘍の確認はもとより、主膵管の拡張の有無、周辺のリンパ節の腫れの有無などを確認します。
腹部MRI検査(MRCP)
強い磁石と電波を使って体の内部を撮影する方法です。CT検査と異なり放射線を使わず、あらゆる角度から体の断面を撮影することができます。膵がんでは通常のMRI画像に加え、MRCPという膵管だけを目立たせた画像を作ります。膵臓の酵素の流れが滞るため、腫瘍より上流が太くなります。造影剤も不要で安全な検査ですが、長時間狭い場所で、呼吸を止めたりする必要がある検査です。
造影CT検査
放射線と造影剤を使用する検査です。膵がんの大きさだけでなく、肝臓、肺などの転移の判断も行えるため、進行度合い(ステージ)の判定に必要な検査です。
内視鏡的逆行性胆管膵管造影(ERCP)
内視鏡を十二指腸まで進め、膵管に細いチューブ(カテーテル)を入れます。そこから造影剤を入れて放射線で膵管やのう胞の形を確認します。さらに膵臓から出る消化液や、細胞を一部取って細胞の検査を行う事も可能です。
超音波内視鏡検査(EUS) 先端にエコー検査ができる機械がついた胃カメラによる検査です。膵臓は体の表面から深い部分にあるため、膵臓に近い胃、十二指腸からエコー検査ができ、さらに、先端から細い針を使って細胞の検査も行えます。
ERCP、EUSは入院が必要な検査のため専門病院をご紹介いたします。
治療
外科治療、抗がん剤治療、放射線治療など
膵臓がん自体の大きさ、血管への浸潤の有無、他臓器への転移の有無から進行度合いを決定し治療の方法を決めます。放射線治療には最近粒子線治療も用いられることがあります。
患者さんに一言
膵臓がんは、直接周りの臓器に浸潤するだけでなく、小さい時期から肺、肝臓に転移してしまう厄介な病気です。腹部エコー検査では腫瘍が見られなくても膵管が太くなっていることで発見される事もあります。少しでも検診で異常があればすぐに相談してください。
胆のうポリープ
胆のうの粘膜細胞からできた、胆のうの内部の突起です。ほとんどは良性であり、がん化することはあまりありません。、ほとんどはコレステロールポリープで、胆汁(胆のうの中の消化液)中のコレステロールが付着することが原因です。しかし、ポリープの中でも一部悪性の物があります。胃のポリープなどと違い、細胞の検査が難しいため画像検査で判断することになりますが、がんとの鑑別が難しいこともよくあります。
症状
無症状です。胆嚢がんであった場合には腹痛、黄疸(胆管を圧迫、浸潤するため)体重減少、食指不振
検査
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。エコー検査では大きさや、形の確認をします。10mmを超えるもの、あるいは茎のはっきりしないポリープが癌の可能性があります。
腹部MRI検査(MRCP)、造影CT検査
ある程度大きくならないとなかなか診断が難しいため主に胆嚢がんが疑われるときに使用します。
超音波内視鏡検査(EUS)
先端にエコー検査ができる機械がついた胃カメラによる検査です。胃、十二指腸からは胆のうは近いため鮮明な画像が得られます。このためポリープと癌の判別するため使われる事もあります。
治療 外科治療
胆のうは内視鏡などで細胞の検査が難しい部位にあります。このため各種検査で胆嚢がんが疑われる場合には積極的に手術を行います。早期では腹腔鏡を使った胆のう摘出で治療できます。
患者さんに一言
胆のうポリープはほとんどが大きくならない良性のものですが、ごく一部に大きくなり眼科することもあります。小さいうちは検査で良悪性の判断が困難です。経過観察は苦痛はほとんどない腹部エコー検査が基本ですので、必ず定期検査を行いましょう。
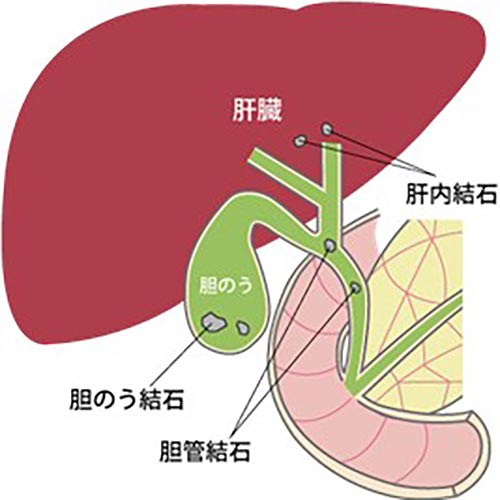
胆のう結石
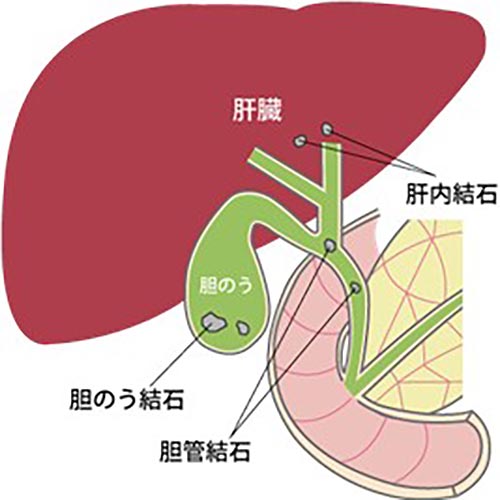
肝臓から作られる脂肪の消化酵素である胆汁は肝臓から出る管から胆のうに一時蓄えられ、濃縮されます。食事などの刺激があると胆のうが収縮し、胆管を通って十二指腸に流れ込みます。この胆汁が流れる部位にできた石を胆石と言います。
胆石は一般的には胆のうにできるものを言いますが、厳密には3種類に分類され、①肝臓の中にできるものを「肝内結石」、②胆のうの中にできたものを「胆のう結石」、③胆管の中にできたものを「胆管結石」と言います。頻度は胆のう結石が約8割、胆管結石が約2割、肝内結石が数%といわれています。
リスク因子
40歳代(Forty),女性(Female),肥満(Fatty)などがリスク因子と言われています。胆石のうち最も多いのはコレステロール結石です。様々な成分でできている胆汁のうち、脂肪の多い食事などにより胆汁の中のコレステロールの割合が多くなると結石が結晶化し結石になると考えられます。
症状
胆嚢結石は胆汁の流れを塞がない限り無症状です。しかし、結石が胆のうの出口に引っかかってしまうと胆汁を流せなくなってしまうため痛み、黄疸、場合によっては細菌が入ってしまい胆のう炎になることもあります。特に脂っぽい食事をとった時の発作が起こりやすいといわれています。
右上腹部の痛み、感染による発熱、胆汁の流れを塞ぐため黄疸など
検査
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。胆石の形、数、その他、胆のうの腫れ、胆管の拡張のがないか、あるいはがんの合併がないかなどを確認します。
腹部MRI検査(MRCP)
胆のう、胆管、膵管だけを浮き上がらせて詳しく見る検査です。胆のう結石の確認よりは、ポリープとの判別、がんの合併がないかを確認する目的のことが多いです。
腹部CT検査、超音波内視鏡検査(EUS) 内視鏡的逆行性胆管膵管造影(ERCP)など
いずれもがんの合併が疑われる際に精密検査として行います。
治療
無症状であれば治療は行いません。ただし、痛み、胆のう炎などの発作があった方はその後も繰り返すことがあるため手術をお勧めします。手術では胆のう結石だけを取り出しても再発するため、胆のう自体を切除します。ほとんどの場合腹腔鏡での手術となります。
患者さんに一言
胆のう結石は多くの方が無症状で経過される病気です。ただ、一部の方は胆のう炎など重篤な病気を引き起こしてしまうこともあります。また、胆のうがんとの関連も示唆されています。腹部エコー検査では胆のう結石があると結石の影響で胆のうの壁が観察しにくくなることが多く、他の検査を組み合わせながら定期検査を行っていきます。
胆管結石
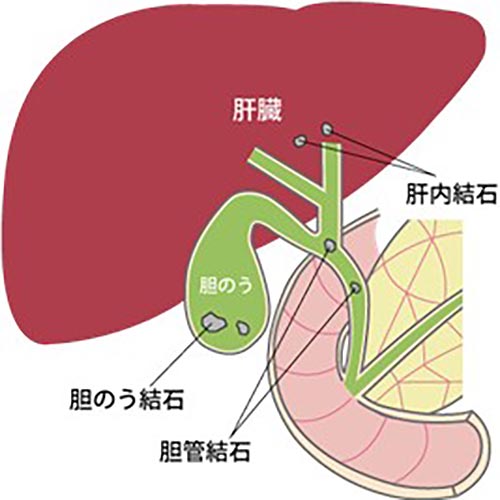
肝臓から作られる脂肪の消化酵素である胆汁は肝臓から出る管から胆のうに一時蓄えられ、濃縮されます。食事などの刺激があると胆のうが収縮し、胆管を通って十二指腸に流れ込みます。この胆汁が流れる部位にできた石を胆石と言います。
胆石は一般的には胆のうにできるものを言いますが、厳密には3種類に分類され、①肝臓の中にできるものを「肝内結石」、②胆のうの中にできたものを「胆のう結石」、③胆管の中にできたものを「胆管結石」と言います。頻度は胆のう結石が約8割、胆管結石が約2割、肝内結石が数%といわれています。
リスク因子
胆管結石には3種類の原因があります。①胆管でできるもの②胆のう結石が胆管に落ちてくるもの③肝内が落ちてくるものです。①は胆管のなかの感染が原因のことが多く、②はコレステロール結石が多いため、高脂肪食、肥満などがリスクとされています。
症状
胆管は十二指腸に出る部分(乳頭)で細くなっています。このため胆汁の流れに乗って細い場所で引っかかることが多く、このため胆汁の流れを塞ぎ症状が現れます。高率に胆管炎を起こし、命に関わることもあります。
右上腹部の痛み、感染による発熱、胆汁の流れを塞ぐため黄疸など
検査
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。十二指腸近くの結石は腹部エコー検査では直接見えないこともありますが、胆管や胆のうの拡張、胆のう結石の有無などから推測することが可能です。
腹部MRI検査(MRCP)
胆のう、胆管、膵管だけを浮き上がらせて詳しく見る検査です。エコーでは腸の中のガスが邪魔で見えにくい部分の胆管も鮮明に見えます。胆管がんの併発も確認が可能です。
腹部CT検査 放射線を使った検査です。MRIに比べて検査時間が短いことが利点です。MRI同様に胆管の全体像が確認できます。
超音波内視鏡検査(EUS)
先端にエコー検査ができる機械がついた胃カメラによる検査です。胃、十二指腸からは胆のう、胆管が近いため鮮明な画像が得られます。CT、MRIで確認できないような小さな胆管結石も検出できます。
内視鏡的逆行性胆管膵管造影(ERCP)
内視鏡を十二指腸まで進め、胆管に細いチューブ(カテーテル)を入れます。そこから造影剤を入れて放射線で胆のう、胆管の形を確認します。胆管に直接カテーテルを挿入できることから診断だけでなく、さまざまな器具を使って胆管結石の治療も行えます。
血液検査
肝機能、黄疸および炎症の有無を確認します。胆石が胆汁の流れに影響がないときには異常は現れませんが、どこかに詰まってしまうと肝機能障害、黄疸、炎症の数値が異常となります。
治療
無症状でも治療を行います。胆管結石は胆汁の流れにより下流の十二指腸乳頭付近まで流れ胆管が詰まってしまいます。こうなると、胆汁が流れないことによる黄疸だけでなく、細菌の感染により胆管炎を高頻度に併発します。胆管炎は、重症化すると致命的になる病気であるため見つかり次第速やかに治療を行います。
内視鏡的胆管結石除去術
内視鏡を十二指腸まで進め、胆管に細いチューブ(カテーテル)を入れます。造影剤で胆のう結石の診断を行った後、胆管の十二指腸への出口(十二指腸乳頭)を電気メスやバルーンカテーテル(風船のついたカテーテル)で広げます。その後、内視鏡先端から様々な器具を出し入れして結石を砕いたり、十二指腸から出したりします。
外科的胆管結石手術
内視鏡では治療ができない場合に行われます。ただ、内視鏡治療の進歩によりあまり行われることはありません。
患者さんに一言
胆管結石が検診などで見つかることは少なく、発作の前に診断することは難しい病気です。発作が起こった場合には胆管炎を併発していることが多く、速やかに治療する必要があります。胆のう結石が原因の場合もあり、胆のう結石がある患者さんに右脇腹の痛みが起こった時にはすぐに医療機関への受診が必要です。
急性胆のう炎
肝臓で作られる消化液である胆汁を溜めておく胆のうに、炎症が起こることです。約90%が胆のう結石が原因です。胆のう結石が、胆のう管(胆のうと胆管をつなぐ細い管)に詰まり、胆汁が流れにくくなることで炎症を起こします。炎症が周囲に及ぶと胆管にも影響が起こり、肝障害を起こしたり、黄疸が出たりする事もあります。長引くと細菌感染を起こし、胆のうに穴が開き腹膜炎を起こす事もあります。
リスク因子
胆のう結石が最大のリスクです。その他、胆のうが捻れる、胆のうの腫瘍などによる物理的な閉塞のほか、脱水などのよる血液循環不全なども原因となります。
症状 右脇腹あたりの痛み、発熱、黄疸
腹膜炎、敗血症になってしまうと、血圧低下、ショック状態になる事もあります。
検査
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。胆のうがは腫れる、壁が厚くなるなどの炎症のほかに原因の胆のう結石の有無が確認できます。炎症が強くなると腹水が見える事もあります。
腹部CT検査
放射線を使いますが、短時間で広い範囲を確認できる検査です。腹部エコー検査では確認お難しい胆管結石の有無も確認できます。
血液検査
肝機能、黄疸および炎症の程度を確認します。通常炎症がある場合には白血球は上昇しますが、敗血症を起こしたときには血小板などと共に低下する場合もあります。
治療
全身状態が良好であり、すぐに手術できる状態であれば、胆嚢摘出術が行われますが、それ以外の場合は絶食、輸液および抗生物質投与が基本です。初期治療で経過良好でも後に胆のう摘出術が行われます。
胆のう炎は重症化すると敗血症に進行する病気です。抗生物質投与などの初期治療で12-24時間で反応しない場合は胆のうに溜まった胆汁を体の外に排出させるための治療が行われます。
経皮経肝胆のうドレナージ術(PTGBD、PTGBA)
左脇腹の肋骨の間から胆のうに針を刺してチューブを入れます。胆のうに正確にチューブを入れるため腹部エコーおよびレントゲンで造影を行いながら行います。胆のうの中にあるチューブの先端から胆汁を体の外に持続的に出します。チューブは数週間入れたままにしなくてはいけないため、最近では胆のうに針を入れて内部の胆汁をできるだけ吸引するだけの胆のう吸引穿刺法も行われます。
胆のう摘出術
胆のう炎初期に行われる事もありますが、多くの場合は上記のような内科的治療で一旦炎症が治まった後、待機的に行われます。最近はほとんどのケースで傷口が小さく体の負担が少ない腹腔鏡を用いた手術が行われます。
患者さんに一言
胆のう炎はほとんどの場合胆のう結石が原因です。放置すれば敗血症などのリスクのある病気です。重症となる可能性が高いのは高齢の方、ステロイドや抗がん剤治療中の方などです。胆のう結石を持っている方が急な右脇腹あたりの痛み、発熱などを感じたときには躊躇せず直ぐに医療機関を受診しましょう。
胆のう腺筋腫症

胆のう腺筋腫症はアデノミオマトーシス(ADM)という胆のうの壁が厚くなる病気です。良性の病気で原因ははっきりしません。
胆のうは袋状の臓器で、肝臓で作られる胆汁を一時的に蓄えて濃縮する機能を持った臓器です。胆のうの壁は通常非常に薄いのですが、この壁に袋状の空間(RAS:ロキタンスキー・アショフ洞)ができ、増殖すると壁が厚くなったように見えます。
良性の病気なのですが、胆のうがんも同じように胆のうの壁が厚くなるケースもあり、鑑別が必要なこともあります。
症状
ありません。検診などで初めてわかるケースがほとんどです。
検査
腹部エコー検査
絶食が必要なこと以外、苦痛、被ばくなどなく比較的短時間で行える検査です。RAS(ロキタンスキー・アショフ洞)の確認などを行います。良性の病気ですが、胆のうがんとの判別が難しい事もあり定期的な経過観察をすることがほとんどです。
腹部MRI検査
強い磁石と電波を使って体の内部を撮影する方法です。CT検査と異なり放射線を使わず、あらゆる角度から体の断面を撮影することができます。RASの確認がしっかり行えるためとても有用な検査です。
超音波内視鏡検査(EUS)
先端にエコー検査ができる機械がついた胃カメラによる検査です。胃、十二指腸からは胆のうが近いため鮮明な画像が得られます。胆のうがんとの見分けが難しいときに用います。
腹部CT検査
治療
良性の病気であり治療の必要はありません。ただ、胆のうがんが少しでも疑われる際には胆のう摘出術を行います。
患者さんに一言
胆のう腺筋腫症はあまり聞きなれない病気ですが、良性の病気で治療の必要はありません。ただ、胆のうの壁が厚いというのは胆のうがんでも見られる所見であり年に一度程度は腹部エコー検査などで検査をお勧めしています。
急性膵炎
急性膵炎とは膵臓の急性炎症で、頻度は少ないですが、重症化すると命に関わる病気です。アルコール、胆石が2大要因です。アルコールは膵臓の消化液の分泌を過剰に刺激してしまうため膵管(膵液を十二指腸に出す管)の圧力が高まり炎症が起こる可能性と、アルコールの代謝物が膵臓の細胞を直接傷つけるという2つの可能性が考えられています。
胆石による膵炎は、胆管と膵管が十二指腸で共通の出口となっているため、胆石が胆管内を移動することで膵管を塞いでしまうことが原因です。
一度膵炎が起こってしまうと膵臓からの消化酵素で膵臓自体あるいは周囲の臓器まで消化してしまうため「お腹のやけど」とも言われます。
リスク因子
男性が比較的多く、男性は60歳代、女性は70歳代の方が中心です。
症状
急なみぞおちの辺りの痛み、時に背中まで痛みが広がる事もあります。吐き気、時に黄疸、発熱など
状態が悪化すると意識障害やショック状態になる事もあります。
診断
採血
膵臓の酵素であるアミラーゼ、リパーゼなどの値、炎症の値である白血球、CRPなど、重症の場合は腎機能、血小板、カルシウムなど全身の状態を詳しくみます。
腹部エコー検査
まず最初に行われる検査です。胆石の有無や膵臓自体の状態だけでなく、膵臓の周りへの影響などを確認します。CTなどと異なり、入院中も検査室に移る事なく可能です。
腹部CT検査(単純、造影)
重症度の判断に必須の検査です。炎症が膵臓自体と、膵臓の外のどの部分まで及んでいるかを判断します。腹部エコー検査では確認お難しい胆管結石の有無も確認できます。
治療
治療の中心は点滴による循環状態(血圧など)のコントロールです。「お腹のやけど」といわれる通り、膵臓周囲だけでなく炎症が全身に及び血液から大量の水分が漏れ出し、全身の血管を循環する水分が少なくなり全身の臓器障害を起こします。このため大量の点滴を行います。必要に応じて膵臓の酵素の働きを抑える薬や、感染症を防ぐため抗生物質の投与も行います。
重症の場合には炎症が全身に影響を及ぼし、腎臓、肺の機能の障害が起こります。このため、透析治療は人工呼吸を必要とする場合もあります。
炎症が一旦治まったとしても、膵臓やその周囲の細胞が死んでしまった組織が感染を起こす事もあるため、治療にとても難渋し非常に長い時間を必要とします。
患者さんに一言
急性膵炎は軽傷から重症まで幅広い病気ですが、一旦悪化すると命に関わる病気です。アルコールが最大の原因であり、飲酒される方は適量で楽しみましょう。
